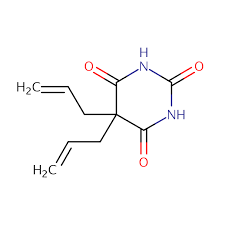
آلوباربیتال Allobarbital

دید کلی
داروهای مسکن_خواب آور به به طور وسیع و فزایندهای در سراسر جهان مصرف میشود. تسکین برای یکی از موفقیتهای زیر جستجو میشود: تنشهای هیجانی، تنش مزمن، افزایش فشار خون، تقویت عوامل ضد درد، کنترل تشنج، به عنوان عاملی جانبی در بیهوشی، و تجزیه و تحلیلی تخدیری. داروهای خواب آور برای فائق شدن بر اختلالات خواب، تجویز میشوند. یک داروی مسکن_خواب آور ایده آل باید خوابی مشابه خواب طبیعی را القا نماید. متاسفانه اغلب داروها خواب طبیعی را القا نمیکنند بلکه تنها مدت و شدت خواب REM را کاهش میدهند.

تاریخچه
اثر مسکن_خواب آور تقریبا در تمامی گروه داروها یافت میشود. عواملی که این اثر را ایجاد می کنند، بتدریج از صد سال پیش تا کنون کشف شدهاند. کرال هیدرات که در سال 1832 توسط لی بیک “‘Liebig” کشف شد، در سال 1869 توسط لیبریش “”Liebreich به عنوان یک داروی خواب آور با موفقیت مورد ارزیابی قرار گرفت. برومایدها که امروزه جزو داروهای منسوخ شده هستند برای اولین بار در سال 1857 وسط لوکوک “Locock” به عنوان مسکن به کار رفتند. باربیتال که اولین داروی خواب آور باربیتورات است برای اولین بار توسط کنراد “Conrad” و گوتزایت “Guthzeit” در سال 1882 و با روش دیگری وسط فیشروفون مهرینگ در سال 1903 که برای اولین بار فعالیت خواب آوری آن را تشریح کردند، ساخته شد. بعد از ان انواع دیگر تریبات مسکن معرفی شدند. و جستجو برای یافتن عوامل درون زای خواب در 1913 توسط پیرون “Pieron” و دستیارانش آغاز شد و در سال 1963 منجر به جداسازی عامل مسوول القای خواب از محلولهای دیالیزه اکستراکورایورال خرگوشهائی که توسط الکتریسیته تحریک شده بودند توسط مونیرو و همکارانش گردید. این عامل، پپتید دلتای القای خواب (DSIP) نامیده شد. سایر عوامل درونزای خواب نیز استخراج شده اند و مطالعه بر روی آنها ادامه دارد.
فرایند خواب
خواب یک فرایند فعال است که در طی فعالیت مغز ثابت نبوده بلکه دو حالت فیزیولوژیک مختلف را نشان میدهد:
- خواب با حرکات سریع چشم (REM) (خواب D یا معما گونه)
- خواب بدون حرکات سریع چشم (NREM) (که خواب S نیز نامیده می شود)
خواب REM اغلب بین 20 تا 25 درص کل خواب را شامل شده و با فعالیتهای کششی و مرحلهای مشخص میگردد. اغلب رویاها در این مرحله دیده میشود. در خواب NREM که خواب بدون رویا، خواب صحیح یا با امواج کوتاه نیز نامیده میشود، حرکات سریع چشم دیده نمیشود. در این مرحله که 75 تا 80 درصد کل مقدار خواب را در بر میگیرد، فعالیتهای قلبی عروقی و تنفسی آرام بوده و کششهای عضلانی اندکی کاهش مییابد چنین فرض میشود که این مرحله دارای یک عملکرد نیرو بخش ساخت مواد میباشد که با سنتز ناقلهای عصبی، آمینهای حیاتی و سایر مواد درونزا نشان داده میشود. خواب NERM خود میتواند به چهار مرحله از خواب آلودگی تا خواب عمیق تقسیم شود. چرخه خواب با یک خواب NERM نود دقیقهای پس از حدود 20 دقیقه خواب REM اولیه آغاز میشود. پس از این، دورههای REM چرخه وار در فواصل نود دقیقهای به وقوع پیوسته و چهار تا پنج بار در طول یک شب رخ میدهد.
- بنزودیازپینها:
بنزودیازپینها به سبب کارائی و بی ضرری خود داروهای مسکن خواب آور انتخابی میباشند این داروها از جهات زیر بهتر از گروههای دیگر میباشند: عوارض جانبی، ایجاد مقاومت به دارو، وابستگی داروئی، تداخل داروئی و اکسندگی ناشی از مصرف بیش از حد.
این ترکیبات آثار ضد هیجان، شل کنندگی عضلانی و ضد تشنج نیز از خود نشان میدهند. اگر چه هیچ بنزودیازپینی اثر انتخابی قابل توجهی برای ایجاد خواب ندارد اما بعضی از داروهای این دسته بیشتر برای آغاز القای خواب به کار میروند. این ترکیبات کاهش قابل توجهی در خواب REM و همگام با آن کاهش محسوسی در دو مرحله آخر NREM ایجاد مینمایند. برخی از بنزودیازپنها که بیشتر به عنوان خواب آور به کار میروند. عبارتند از: فلورازپام، لورازپام، اکسازپام، تمازپام، تریازولام، سینولازپام، پرازپام، نیترازپام، آدینازولام و بنتازپام و…
- باربیتواتها:
پیش لز ظهور بنزودیازپینها، باربیتواتها علیرغم برخی مضرات، به عنوان داروهای مسکن خواب آور کاربرد زیادی داشتند. باربیتواتهایی که فعالیت خواب آوری خوبی دارند باید اسیدهای ضعیفی بوده و ضریب توزیع روغن- آب آنها در محدوده معینی باشد. بر پایه طول اثر، باربیتواتها به گروههای زیر تقسیم میگردند:
- طول اثر زیاد (شش یا بیش از شش ساعت): عمدتا برای درمان صرع و نگهداری تسکین در طول روز در حالات هیجان و تنش کاربرد دارند و شامل: باربیتال، مفوباربیتال، متاربیتال و فنوباربیتال میباشد.
- طول اثر متوسط (سه تاشش ساعت): بیشتر به عنوان ترکیبات خواب آور و مسکن برای درمان بیخوابی و تسکین پیش از بیهوشی مصرف می گردند و شامل آلوباربیتال، آموباربیتال، آپرو باربیتال و بوتاباربیتال سدیم، بوتالی لونال، تالیوتال، وین باربیتال و بوتقال میباشد.
- طول اثر کوتاه (تا سه ساعت): بیشتر به عنوان ترکیبات خواب آور و مسکن برای درمان بیخوابی و تسکین پس از بیهوشی مصرف میگردند و شامل: سیکلوباربیتال، سیکلوپنتوباربیتال، هپتاباربیتال، هگزتال، پنتوباربیتال سدیم و سکوباربیتال میباشد.
- طول اثر فوق العاده کوتاه: اصولا به عنوان عوامل بیهوش کننده تزریقی برای بیهوشی اساسی به کار میروند و شامل: متوهگزیتال، تیامیلال، تیبوتاباربیتال و تیوپنتال میباشد.
- پیریدیندیونها و تریونها:
این ترکیبات از نظر ساختمانی وابسته به باربیتواتها هستند نمایندگان اصلی این گروه عبارتند از: آلونیمید، گلوتتمید، متی پریلون، پیریتیل دیون، تاگلوتیمید و تالیدومید. این ترکیبات هیچ مزیتی نسبت به بنزودیازپینها و باربیتواتها ندارند.
- مشتقات کینازولین:
ساختمان این ترکیبات شبیه پیریدیندیونهاست. این گروه شاکل کلوپریدول، مکوکوالون، متاکوالون (مکوئین، کوالود) و متاکوالوان هیدروکلراید میباشد. این داروها بهتر از سایر داروهای خواب آور نیستند. متاکوالون گاهگاهی مورد سو استفاده قرار میگیرد و ممکن است وابستگیهای روانی و بدنی ایجاد کند.
- الکلها:
چند الکل اثر خواب آوری از خود نشان میدهند. اولین عضو این خانواده یعنی متانل، به دلیل اینکه ایجاد کوری مینماید به عنوان خواب آور و مسکن به کار نمیرود. اتانل در اشکال مختلف (آبجو، شراب و ویسکی) قرنهاست که مورد استفاده قرار میگیرد اما به سبب بروز سریع الکسیم مزمن و اثر بخشی در مقادیر زیاد، به عنوان خواب آور مطلوب نیست. الکلهایی که تنها به عنوان خواب آور مصرف میشوند عبارتند از: آمیلن هیدرات، اتکروینول، مپارفنیول و استری پنتول (به عنوان ضد تشنج نیز به کار میرود).
- کارباماتها:
بعضی از کارباماتها خواص تسکینبخش دارند مثالهایی از این مواد عبارتند از: کاربومکرال، کارفیمات، اتینامات (والمید)، هگزایروپیمات، مپنتامات، نورنال و پرووالامید. این داروها به دلیل سمیت زیاد و قدرت کم بندرت به کار میروند.
- آلدئیدها و مشتقات آنها:
اغلب این داروها از اصلاح مولکول کلرال به دست آمدهاند و شروع اثر سریع و نیمه عمر کوتاه دارند و عبارتند از: استیل گلیسین آمید کلرال هیدرات، کلرال بتائین، کلرال فرمامید، کلرالوز، کلرتات، کلرهگزادول، دی کلرافنازون، پارالدئید.
نمایندگان این گروه داروئی عبارتند از: بوتوکتامید، ایبروتامید، نیاپرازین، نورکسیمید، تریمتامید، زولپیپدم و زوپیکون.
- شبه اوره های غیر حلقوی:
شبه اورههای غیر حلقوی مشتقاتی از اوره و اسیدهای یک کربوکسیله هستند. داروهای متعددی از این دسته وجود دارند: آسه کارپرومال، برم ایزووالوم، کاپوراید، کاربرومال، اکتیل اوره و فنوبام.
- بنزاپینها و داروهای وابسته:
نمایندگان این گروه شامل: کلوزاپین، پرلاپین و ترهپیپام مالئات میباشند.
- فنوتیازینها:
فنوتیازینهای زیر خواص تسکین بخشی دارند: آسه پرومازین، دیملازین، پروپیومازین هیدروکلراید. تیوریدازین و تری فلئوپرازین هیدروکلراید.
- مواد درونزای مولد خواب:
این گروه شامل مواد خواب آوری هستند که اخیرا بیشترین توجه به آنها شده است: پپتید دلتای القا کننده خواب (DSIP)، اینترلوکین_I، پپتیدهای مورامیل، پروستاگلالدین D2 و ماده آغاز کننده خواب (SPS).

- عوامل متفرقه:
داروهائی که اثر تسکین بخشی داشته و در قالب هیچ یک از گروههای قبل جای نمیگیرند در این بخش دستهبندی میشوند. این مواد عبارتند از: بنزوکلیدین، بنزوکتاین، منتازولون، کلومیتازول، دتومیدین، فنادیازول، متوسرپات (برای مصرف در دامپزشکی)، سلپرازین و ترپتوفان. علاوه بر این چند دارو، دسته داروهایی که برای اهداف دیگری مصرف میگردند نیز آثار تسکین بخش ایجاد میکنند. از این نوع میتوان ضد هیستامینها، بیهوش کنندههای عمومی، ضد دردهای مخدر و اسکویولامین را مثال زد.
عوارض داروهای مسکن خواب آور
یک داروی مسکن خواب آور ایده آل باید خوابی مشابه خواب طبیعی را القا نماید. متاسفانه، اغلب داروها خواب طبیعی را القا نمیکنند بلکه تنها مدت و شدت خواب REM را کاهش میدهند. عوارض ناخواسته بسیار متداولی که با داروهای مسکن خواب آور ایجاد میشود خواب آلودگی، خواب عمیق، اغمای پایا و حتی مرگ میباشد که در اثر تضعیف مراکز تنظیم حیاتی در مغز در نتیجه مصرف بیش از حد ایجاد میگردد. مصرف طولانی مدت حتی در مقادیر درمانی، میتواند سبب ایجاد مقاومت و وابستگی بدنی شود. قطع ناگهانی، بضی اوقات سبب سندرم قطع شدید شده که با تشنج و هذیان مشخص میشود و ممکن است اغما و مرگ نیز رخ دهد. مسمومیت، با خارج کردن دارو از معده و نگه داشتن تنفس و گردش خون کافی درمان میگردد.
بعضی از قسمت ها و اطلاعات دارویی به روز نیست در صورت بروز مغایرت از فرم ارسال گزارش که در زیر آمده است گزارش خود را ارسال کنید
فرم ارسال گزارش
سوالات ، تجربه و... را در قسمت دیدگاه برای ما بنویسد تا دیگران هم استفاده کنند